Mijn Selfie...
Lees het hele verhaal- Zuyderland
- Specialismen en afdelingen
- Oncologische Zorg
- Ziektebeelden
- Hematologie
- Chronische Lymfatische Leukemie
Chronische Lymfatische Leukemie
Als het, naar aanleiding van de uitslagen van de onderzoeken, om Chronische Lymfatische Leukemie (CLL) blijkt te gaan, zal de arts meer uitleggen over deze aandoening.
Het is belangrijk om iemand mee te nemen naar dit gesprek. Twee horen meer dan één. Ook kan het handig zijn om het gesprek op te nemen. Dan is later terug te luisteren wat de arts heeft gezegd. Overleg dit van tevoren altijd even met de arts.
In het gesprek stelt de arts een behandeling voor. Het is tegenwoordig heel gewoon om mee te beslissen over de behandeling.
Chronische Lymfatische Leukemie is een vorm van bloedkanker. Een ander woord voor bloedkanker is leukemie. Chronische Lymfatische Leukemie wordt ook wel afgekort tot CLL. Het gaat om een kwaadaardige aandoening van cellen die afstammen van de B-lymfocyten, een bepaald type witte bloedcellen die een rol spelen in onze afweer. B-lymfocyten ontstaan op hun beurt weer uit de stamcellen, van waaruit alle andere bloedcellen gevormd worden.
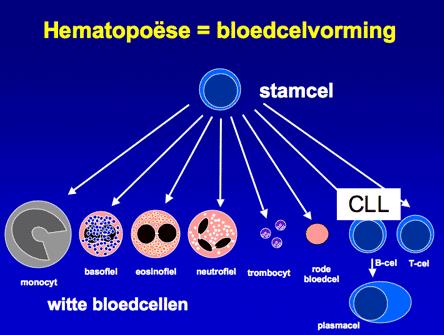
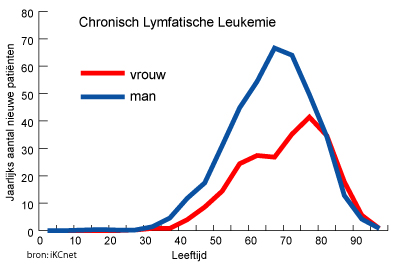
CLL is de meest voorkomende vorm van leukemie in Nederland. Elk jaar krijgen ongeveer 600 mensen CLL. De ziekte komt vooral voor bij mensen boven de 60 jaar. Maar ook jongere mensen kunnen de ziekte krijgen. In Nederland zijn er ongeveer 50 nieuwe patiënten per 100.000 per jaar.
Bij mannen komt het 2x zo vaak voor als bij vrouwen. De oorzaak van CLL is onduidelijk, er lijken erfelijke factoren in het spel te zijn: CLL komt namelijk vooral voor bij Kaukasiërs (witte mensen) maar wordt zelden gezien bij Oost-Aziaten, zelfs indien deze in de Westerse wereld wonen.
Ook komt CLL binnen bepaalde families voor, waarbij de ziekte bij opeenvolgende generaties op steeds jongere leeftijd tot uiting komt. De ziekte verloopt zeer sluipend en is zeker de eerste jaren meestal zonder enig symptoom. CLL is dan ook typisch een aandoening die bij toeval ontdekt wordt wanneer er om een andere reden bloedonderzoek gedaan wordt.
Naarmate de ziekte voortschrijdt, nemen de aantallen CLL-cellen in het lichaam toe, waardoor de ruimte in het beenmerg – waar de normale bloedcelaanmaak plaatsvindt – steeds meer in beslag wordt genomen door CLL-cellen. Tot nu toe is er geen volledige genezing mogelijk wel kan er een tijdelijke verdwijning van de klachten bereikt worden.
Heel vaak heeft een CLL-patiënt geen klachten en komt de ziekte toevallig aan het licht, bijvoorbeeld als zijn bloed voor iets anders onderzocht wordt en er veel of afwijkende lymfocyten in aanwezig zijn. Als er wél klachten zijn, zijn die meestal niet zodanig dat de arts meteen aan CLL denkt. De klachten kunnen ook bij vele andere aandoeningen voorkomen. Klachten die je kunt krijgen bij CLL:
- Vermoeidheid;
- Overmatig transpireren ’s nachts (nachtzweten);
- Gewichtsverlies;
- Verhoogde bloedingsneiging;
- Vergrote, meestal niet pijnlijke lymfklieren. Vaak symmetrisch op meerdere plaatsen (bijv. hals, oksels, liezen, borstholte en buik) ;
- Vergrote milt en lever;
- Verhoogde kans op infecties.
- Anamnese:
Dit is een gesprek waarin de hematoloog u vraagt naar klachten, u medische voorgeschiedenis, medicatie, ziektes in de familie; - Lichamelijk onderzoek:
Lengte en gewicht, voelen naar lymfeklieren (in hals, oksels en liezen) lever en milt, luisteren naar hart en longen, meten bloeddruk; - Bloedonderzoek:
Volledig bloedonderzoek, rode- en witte bloedcellen, bloedplaatjes. Beoordeling van een uitstrijkje van een druppeltje bloed van een CLL patiënt levert een zeer karakteristiek beeld onder de microscoop op, dat zelfs voor het niet geoefende oog gemakkelijk te onderscheiden is van de normale situatie. Er is een monotoon beeld van kleine lymfocyten, die deels kapot gestreken zijn (de zgn. Gumprechtse schollen). In het bloed worden hoge aantallen kwaadaardige rijpe B-lymfocyten aangetroffen; - Chromosomen- en DNA onderzoek (alleen nodig indien er een behandeling wordt overwogen);
- Mogelijk een beenmergpunctie (niet noodzakelijk om de diagnose te stellen):
Hierbij haalt de arts met behulp van een dikke, holle naald beenmergcellen uit het bot. Bij beenmergonderzoek worden de beenmergcellen in het laboratorium onderzocht op afwijkingen. Beenmerg bevindt zich in de holten van de meeste grote botten. In het beenmerg bevinden zich verschillende soorten stamcellen die verschillende typen bloedcellen aanmaken zoals witte en rode bloedcellen en de bloedplaatjes. - Ouder dan 70
Behandelingen tegen kanker zijn vaak ingrijpend en kunnen belastend zijn. Dit is zeker het geval bij de wat oudere patiënt van 70 jaar en ouder. Mensen van 70 jaar of ouder kennen grote onderlinge verschillen. Veel 70-plussers zijn fit en kennen geen enkele beperking, anderen hebben meer ziekten en ervaren beperkingen in hun functioneren. Daarom is het van belang om het behandeladvies zo persoonlijk mogelijk te maken.
Dit houdt niet alleen in dat er onderzoeken worden gedaan, maar ook een inschatting van de persoonlijke situatie. Behalve een advies voor een passende behandeling hebben wij als team de taak de zelfredzaamheid zoveel mogelijk te behouden of te herstellen en schade tijdens behandeling zoveel mogelijk proberen te voorkomen. Een te zware behandeling die de patiënt niet kan afmaken is niet goed, tegelijkertijd is een te lichte, niet-optimale behandeling, ook niet goed. Om een inschatting van uw persoonlijke situatie te krijgen, kan het zijn dat u een verwijzing krijgt voor de polikliniek Ouderengeneeskunde in Zuyderland Medisch Centrum alwaar een geriatrische oncologische screening zal plaatsvinden. Lees meer in folder: Geriatrische oncologische screening
Om vast te stellen hoe ver de CLL gevorderd is, kijkt de hematoloog naar bepaalde problemen die u ondervindt en gebruikt hij schema’s om de ernst van CLL in te delen. De meest gebruikte schema’s zijn die van Binet en Rai.
Stadiumindeling volgens Binet:
- Stadium A – laag risico – hoogstens twee lymfklierstations vergroot;
- Stadium B – gemiddeld risico – drie of meer vergrote lymfklierstations;
- Stadium C – hoog risico – bloedarmoede en/of een tekort aan bloedplaatjes.
Stadiumindeling volgens Rai:
- Stadium 0 – laag risico – alleen een verhoogd aantal lymfocyten (lymfocytose);
- Stadium I – laag risico – verhoogd aantal lymfocyten én vergrote lymfklieren;
- Stadium II – gemiddeld risico – verhoogd aantal lymfocyten én vergrote lever en/of milt;
- Stadium III – gemiddeld tot hoog risico – verhoogd aantal lymfocyten én bloedarmoede (Hb < 6,8 mmol/l);
- Stadium IV – hoog risico – verhoogd aantal lymfocyten én tekort aan bloedplaatjes (< 100 x 109/l).
Uw hematoloog bespreekt uw ziektegeschiedenis met een team van gespecialiseerde professionals. Dit heet een multidisciplinair overleg (MDO). Het MDO hematologie vind 1x per twee weken plaats.
Aan het MDO hematologie nemen deel:
- Hematologen Zuyderland
- Hematoloog MUMC+
- Radiotherapeut (in verband met de bestralingen in de Maastro kliniek in Maastricht))
- Nucleair geneeskundige (beeldonderzoek)
- Patholoog (cel- en weefselonderzoek)
- Verpleegkundig specialist hematologie
Tijdens het MDO hematologie worden de behandelopties besproken, de hematoloog bespreekt dit weer met u om samen te kiezen voor de best passende behandeling.
CLL is niet te genezen, door behandeling zal bij de meeste patiënten het aantal CLL-cellen sterk afnemen maar de ziekte zal na verloop van tijd altijd weer terugkomen. De effecten van een eventuele behandeling moeten worden afgewogen tegen de nadelen ervan. CLL kan een zeer rustig beloop hebben.
Vooral bij een Rai stadium 0 of I kan de ziekte gedurende vele jaren aanwezig blijven zonder veel klachten en symptomen. In die gevallen zal de behandelend arts vaak een wat afwachtende houding innemen (wait & see beleid). De arts zal wel regelmatig willen controleren hoe de ziekte zich ontwikkelt dmv gesprek over de mogelijke klachten, bloed- en lichamelijk onderzoek.
Indicatie voor start behandeling:
| Behandeling Rai 0 of Binet A | Nee |
| Behandeling Rai I/II of Binet B | Mogelijk (indien actieve ziekte) |
| Behandeling Rai III/IV of Binet C | Ja |
Patiënten met Rai I/II worden behandeld als er sprake is van een actieve of progressieve ziekte die zich uit door:
- Snel verslechterende algemene toestand (met minstens 1 van de volgende ziekte gerelateerde symptomen):
– onverklaarbare koorts boven 38 graden Celsius gedurende meer dan 2 weken
– extreme vermoeidheid
– onvrijwillig gewichtsverlies van meer dan 10% in 6 maanden
– overmatig nachtelijke transpiratie zonder dat er sprake is van infectie - Daling van de normale bloedcellen door beenmergverdringing
- Toename van de grootte van lymfeklieren, lever of milt
- Stijging van de aantal lymfocyten van meer dan 50% binnen 2 maanden of een verwachte verdubbelingstijd van minder dan 6 maanden.
De behandelingen zijn vastgesteld in een richtlijn door de landelijke werkgroep. Behandeling worden soms in studieverband gegeven. De arts overlegd met u welke behandeling voor u het meest geschikt is. Er wordt ook pas gestart met een behandeling als u klachten heeft of als er aanwijzingen zijn voor een actieve of progressieve ziekte.
Als besloten wordt tot therapie, zijn er meerdere mogelijkheden. De meest toegepaste therapie is die met chemotherapie vrijwel altijd in combinatie met immunotherapie (bv. Fludarabine, cyclofosfamide en Rituximab) en doelgerichte therapie (bv. Ibrutinib).
Is bij u CLL ontdekt, dan bespreekt uw behandelend arts met u welke mogelijkheden er zijn voor de behandeling.
Er wordt een behandelplan voor u opgesteld, hierbij gebruik makend van de landelijke richtlijnen.
Een behandelplan is maatwerk. Geef duidelijk aan wat uw wensen en verwachtingen zijn en laat u goed informeren over de behandelmogelijkheden zodat u samen met uw behandelend arts een weloverwogen besluit kunt nemen. Aan elk besluit zitten voor- en nadelen. Met uw vragen kunt u ook altijd terecht bij uw casemanager. De casemanager begeleidt u tijdens dit hele traject en kan u ook psychosociale ondersteuning bieden.
Mocht u besluiten af te zien van een behandeling dan wordt in samenspraak met u de zorg overgedragen aan de huisarts.
Leven met kanker is niet vanzelfsprekend. Kanker en de behandeling ervan hebben vaak een grote invloed op het dagelijks leven. Niet alleen op uw lichaam, maar ook op uw geest. Daarom is het na de behandeling meestal niet gemakkelijk om het gewone leven weer op te pakken.
De gevolgen waarmee u te maken krijgt, kunnen heel verschillend zijn. Soms hebben die met de ziekte zelf te maken. Soms met de behandeling. Ook leeftijd en lichamelijke conditie spelen een rol.
Voorbeelden van gevolgen waarmee u te maken kunt krijgen zijn:
- angst voor terugkeer van de ziekte
- onzekerheid over het verdere ziektebeloop
- somberheid
- vermoeidheid
- ongewenst gewichtsverlies
- veranderingen in uw relatie
- een andere beleving van seksualiteit
- concentratieproblemen
- leren omgaan met pijn
- financiële gevolgen
Bespreek de gevolgen die u ervaart met uw verpleegkundig specialist. Zij zal u hierin begeleiden en zo nodig een collega hulpverlener inschakelen, denk aan een diëtiste, maatschappelijk werker of psycholoog.
Chronische gevolgen
Sommige gevolgen zijn tijdelijk en verdwijnen weer na de behandeling. Andere gevolgen gaan niet over. Ook als de ziekte niet meer terugkeert, zijn ze blijvend. Dit noemen we chronische gevolgen. Een bekende chronische klacht na de behandeling is vermoeidheid. Ook deze klacht kunt u bespreken met uw verpleegkundig specialist en/of medisch specialist om samen naar een oplossing te zoeken.
Aanvullende zorg bestaat uit behandeling door gespecialiseerde hulpverleners op het gebied van voeding, bewegen en mentaal welzijn. Deze zorg kan aangeboden worden tijdens alle fasen van het ziekteproces.
Lees hier meer over de mogelijkheden die er zijn binnen Zuyderland om u te ondersteunen>
Ook buiten het ziekenhuis zijn verschillende zorgverleners die u extra kunnen begeleiden, denk hierbij aan uw huisarts, patiëntenverenigingen en Toon Hermans Huizen.